Sinneswandel
Dass hier keine weiteren Betten eingespart werden sollen, meint inzwischen auch der Rechnungshof. So steht Österreich international noch immer sehr gut da. Knapp 29 Intensivbetten gibt es hierzulande pro 100.000 Menschen, das ist im OECD-Vergleich der zweite Platz hinter Deutschland mit 33 Intensivbetten. Der OECD-Schnitt liegt bei knapp 16 Betten. Ähnlich ist das Bild bei den Spitalsbetten: Hier liegt Österreich mit 7,3 Betten pro 1.000 Einwohner*innen in der EU auf dem zweiten Platz hinter Deutschland mit einem Wert von acht Betten.
Länder wie Frankreich, Italien und Spanien, die in höherem Ausmaß Spitalsbetten reduziert haben, sind in der Krise ziemlich schnell an die Grenzen der Auslastung gestoßen.
Wolfgang Panhölzl, Leiter der Abteilung Sozialversicherung Arbeiterkammer Wien
„Länder wie Frankreich, Italien und Spanien, die in höherem Ausmaß Spitalsbetten reduziert haben, sind in der Krise ziemlich schnell an die Grenzen der Auslastung gestoßen“, betont Wolfgang Panhölzl, Leiter der Abteilung Sozialversicherung in der AK Wien, gegenüber Arbeit&Wirtschaft. Österreich habe zwar auch reduziert, „ist aber immer noch auf einem Niveau, mit dem man zufrieden sein kann“. Und dieses sollte man sich erhalten – allerdings mit einem bedachten und guten Spitals- und Bettenmanagement.
Das Bettenmanagement zählt
Denn was sich in der aktuellen Pandemie gezeigt habe: Es gehe nicht nur um die Anzahl der Betten. Was fehle, seien zentrale Zuständigkeiten. Es gebe öffentliche und private Spitäler, aber auch die Kur- und Reha-Anstalten. Und bei Letzteren hätten die Sozialversicherungsträger es nicht geschafft, diese in der Krisensituation ins System zu bringen. Mit einem zentralen Bettenmanagement wäre es vielleicht vermeidbar gewesen, Stationen für andere Patient*innen zu schließen, um genügend Kapazitäten für COVID-Erkrankte zu haben. „Das war vielfach zum Nachteil der Patient*innen, teils sind gleichzeitig ganze Stationen in den Krankenhäusern fast leer gestanden.“
Hier hakt auch Volksanwalt Bernhard Achitz ein. Es gehe eben nicht nur um die Anzahl der Betten, sondern auch um die richtige Verteilung auf Fachrichtungen und Regionen. „Da brauchen wir eine differenzierte Betrachtung abseits von Polemik.“ Achitz sieht ebenfalls Strukturprobleme. Der niedergelassene und stationäre Bereich müssten enger miteinander verknüpft und Synergien genutzt werden. Da spieße es sich derzeit aber mit den Zuständigkeiten: Die Sozialversicherungen sind für den niedergelassenen Bereich verantwortlich, die Länder für die Spitäler. Er meint dazu: „Die Sozialversicherungen hat man zentralisiert – ob das dazu beiträgt, die Koordination mit den Ländern zu verbessern, wird sich zeigen.“
Gerade Menschen, die pflegebedürftig sind, brauchen auch Gesundheitsleistungen, bekommen sie aber oft nicht dort, wo es am sinnvollsten und auch kostengünstigsten ist: in der Pflegeeinrichtung.
Ingrid van Tijn, Arbeiterkammer Salzburg
Ingrid van Tijn, in der AK Salzburg für den Bereich Sozialpolitik, Gesundheit, Pflege und Registrierung zuständig, mahnt hier überdies eine Auflösung der systemischen Trennung von Gesundheits- und Pflegesystem ein. „Gerade Menschen, die pflegebedürftig sind, brauchen auch Gesundheitsleistungen, bekommen sie aber oft nicht dort, wo es am sinnvollsten und auch kostengünstigsten ist: in der Pflegeeinrichtung.“ Stattdessen würden sie in ein Krankenhaus transferiert, was einerseits teurer und andererseits für die Menschen eine Belastung sei. Hier in Strukturänderungen zu investieren, dafür plädieren alle drei Expert*innen.

Menschenrechtsverletzungen in der Pflege
Stichwort Belastung: Achitz ist als Volksanwalt immer wieder mit dem Thema Menschenrechtsverletzungen konfrontiert. Wo da der Zusammenhang mit dem Gesundheitssystem besteht? Wenn Menschen in Pflegeeinrichtungen, aber etwa auch auf psychiatrischen Stationen ruhiggestellt werden, schon spätnachmittags ihr Abendessen einnehmen müssen, nur an bestimmten Tagen duschen dürfen, dann sei das inakzeptabel. Wieso es zu solchen Restriktionen kommt? Es gebe nicht ausreichend Pflegepersonal. Die Beschäftigten würden hier am Limit sein und könnten den Betrieb nicht anders aufrechterhalten.
Wenn Menschen in Pflegeeinrichtungen, aber etwa auch auf psychiatrischen Stationen ruhiggestellt werden, schon spätnachmittags ihr Abendessen einnehmen müssen, nur an bestimmten Tagen duschen dürfen, dann ist das inakzeptabel.
Bernhard Achitz, Volksanwalt
Ja, es gebe einen Pflegenotstand, räumt Achitz ein. Es gibt zu wenig ausgebildete Pflegekräfte. Man müsste sie einerseits besser bezahlen und ihnen andererseits auch eine bessere Vereinbarkeit von Beruf und Familie ermöglichen. Und es bräuchte schlicht einen besseren Personalschlüssel – also vielerorts mehr Pflegekräfte pro Station oder Einrichtung. Das koste Geld. Aber das müsse die öffentliche Hand investieren. Hier wäre also eine Erhöhung der Gesundheitsausgaben sinnvoll.
Investitionen bräuchte es aber auch in anderen Bereichen. Alle drei Fachleute nennen hier die völlig unzureichende Versorgung im Bereich Psychiatrie und Psychotherapie. Derzeit würden erwachsene Psychiatriepatient*innen teils gemeinsam mit Straftäter*innen in der Forensik untergebracht, weil es an stationären Plätzen mangle, kritisiert Achitz. Wie schlecht die Versorgung hier für Kinder und Jugendliche sei, habe erst kürzlich das AKH Wien aufgezeigt. Im Bereich Psychotherapie sollen nun schrittweise statt bisher 50.000 ganze 70.000 Patient*innen auf E-Card behandelt werden. Doch auch damit gäbe es nur für 1,26 Prozent der Versicherten einen kostenfreien Zugang zur Psychotherapie. Geschätzt werde aber ein Bedarf von rund fünf Prozent der Versicherten, so Panhölzl von der AK Wien.
Depressionen explodieren
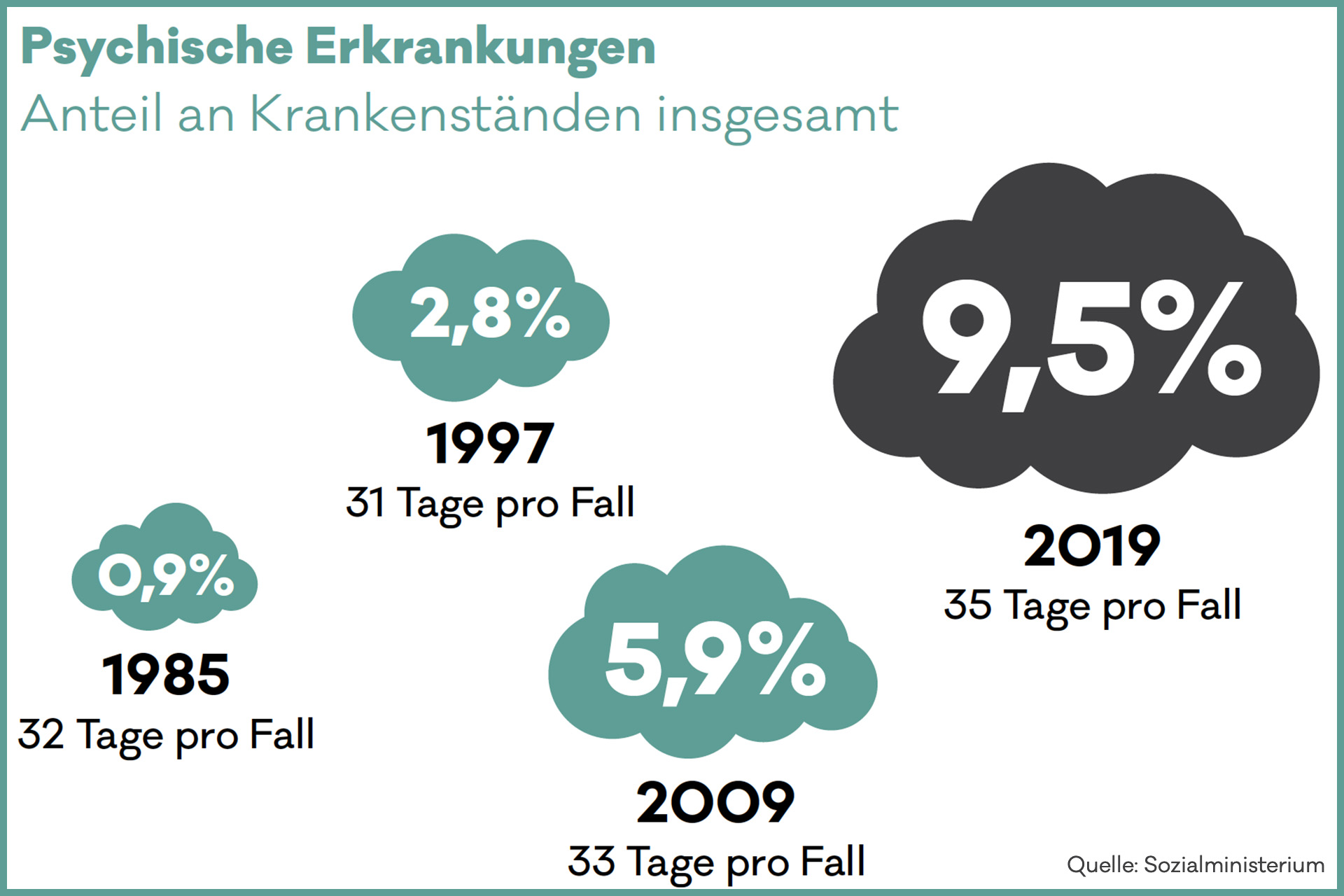
Tendenz steigend: Wie Studien der Donauuniversität Krems zu Beginn der Corona-Krise sowie um den Jahreswechsel zeigten, seien Depressionen, Ängste, Schlafstörungen massiv angestiegen, sagt van Tijn. „Ein Viertel der Bevölkerung leidet demnach schon an Depressionen, und die Fälle schwerer Depression haben sich seit dem letzten Jahr verzehnfacht.“ Psychische Erkrankungen und Belastungsreaktionen machten 2019 auch bereits fast zehn Prozent der Krankenstandstage aus, so Panhölzl. 2009 waren es noch sechs Prozent, 1997 überhaupt nur knapp drei Prozent.
Patient*in muss selber zahlen
Es mangelt aber nicht nur an Psychotherapieplätzen, die als Sachleistung angeboten werden. Auch Ergotherapie, Physiotherapie, Logopädie müssten oft von den Patient*innen zunächst selbst bezahlt werden und dann werde nur ein Teil der Kosten von der Sozialversicherung refundiert. Dieses Problem stellt sich auch bei Wahlärzt*innen – und deren Anzahl wächst. Laut Gesundheitsministerium hat nur mehr die Hälfte der niedergelassenen Ärzt*innen einen Kassenvertrag – zwei Drittel der Allgemeinmediziner*innen und ein Drittel der Fachärzt*innen. Die Honorare von Wahlärzt*innen werden nur zu einem kleinen Teil von den Kassen refundiert. Dadurch, dass solche Leistungen von den Sozialversicherungen nicht gänzlich übernommen werden, erschwere sich der Zugang für alle Patient*innen zur bestmöglichen Gesundheitsversorgung, gibt van Tijn zu bedenken.
Sie plädiert dafür, Kassenverträge aufzuwerten. Dass Ärzt*innen es vorziehen, eine Wahlordination zu führen, wenn sie dadurch einerseits mehr verdienen und andererseits weniger Arbeitsdruck verspüren, sei nachvollziehbar. Aber das gehe in eine falsche Richtung. Die Sozialversicherungsträger müssten einerseits Kassenverträge besser dotieren. Durch Gruppenpraxen könnte man zudem die Arbeitsbelastung für den oder die Einzelnen besser dosieren. Wichtig sei aber auch der Ausbau von Primärversorgungszentren, um auch an Tagesrandzeiten und Wochenenden medizinische Versorgung anzubieten, wie auch Panhölzl betont. Hier gehe der Ausbau weiterhin nur sehr schleppend voran.
Hohe Todesraten
Er weist zudem auf einen weiteren Bereich hin, bei dem es in Österreich im Argen liegt: die Versorgung der landesweit 800.000 Diabetiker*innen. Erst kürzlich prangerten Expert*innen beim „Danish Health Cercle“ in Wien an, dass die Sterblichkeit an Diabetes in Österreich seit dem Jahr 2000 um 70 Prozent angestiegen sei. „Wir reden hier davon, dass alle 50 Minuten in Österreich ein Mensch an den Folgen der Erkrankung stirbt“, so Susanne Kaser, Präsidentin der Österreichischen Diabetes-Gesellschaft.
Wir reden hier davon, dass alle 50 Minuten in Österreich ein Mensch an den Folgen der (Diabetes, Anm.) Erkrankung stirbt.
Susanne Kaser, Präsidentin der Österreichischen Diabetes-Gesellschaft
Zu hoch sei auch die Zahl der Amputationen. Laut OECD gebe es in Österreich 14 Fuß- oder Unterschenkeloperationen auf 100.000 Einwohner*innen im Alter über 15 Jahren. Der OECD-Schnitt liege bei sechs solchen Eingriffen. Panhölzl meint dazu, es gebe zwar ein Disease-Management, aber es funktioniere nicht. In Dänemark hätten die Hausärzt*innen einen höheren Stellenwert und organisierten mit den anderen Gesundheitsberufen eine engmaschige Betreuung. Auch hier gelte es also, Geld in die Hand zu nehmen. Oft werde einfach zu spät reagiert.
Ahnungslose Österreicher*innen
Insgesamt ist Österreich im Bereich Prävention schlecht aufgestellt. Interessant ist: Befragt man Österreicher*innen, wie sie selbst die Qualität des Gesundheitssystems einschätzen, sind sie mehrheitlich überzeugt, dass alles sehr gut sei, so der AK-Experte. „In bestimmten Aspekten ist das auch richtig, wir haben einen niederschwelligen Zugang, um Gesundheitsleistungen in Anspruch zu nehmen.“
Aber es gebe eben auch Versorgungsdefizite – und zunehmend ein Drei-Klassen-System: Beamten- und Selbstständigenkasse würden mehr Leistungen zahlen als die Österreichische Gesundheitskasse; und wer privat versichert sei oder selbst bezahle, habe nochmals einen besseren Zugang zu medizinischer Versorgung. Hier gibt es also noch viel Spielraum für den Ausbau eines rundherum solidarischen Gesundheitssystems.